Тазовые предлежания плода
Содержание:
- Роды при тазовых предлежаниях. Необычные предлежания и положения
- Сложные предлежание плода
- Естественные роды
- Описание
- Признаки тазового предлежания
- Осложнения родов при тазовом предлежании плода и их профилактика
- Что это такое?
- Послеродовый период
- Лечение низкой плаценты при беременности
- Родоразрешение при тазовом предлежании
- Роды при тазовых предлежаниях. Механизм схваток при положении крестца ребёнка относительно таза матери вправо-вперёд
- Причины тазового предлежания
- Ведение беременности
- Ход операции
Роды при тазовых предлежаниях. Необычные предлежания и положения
Лицевое предлежание. Необычное предлежание встречается один раз на 500 родов. Вы можете никогда его и не увидеть. Лицевое предлежание приводит к слабым схваткам, но ребёнок обычно выходит хорошо. Если вы встретились с лицевым предлежанием, поддерживайте контакт с врачом, консультируясь, как управлять схватками. Лицо ребёнка будет распухшим несколько часов после родов.
Лобовое предлежание. Это предлежание встречается ещё реже — один раз на 2000 родов. Вы можете ожидать его, если голова очень высоко и предлежащий диаметр необычно большой. При проверке промежности матери вы не можете почувствовать голову хорошо, т.к. она очень высоко.
Если установлено лобовое предлежание, проконсультируйтесь с врачом. Может быть необходимо кесарево сечение.
Поперечное положение. Иногда ребёнок поворачивается так, что лежит в стороне в матке. Это может вызвать плечевое предлежание. Здесь есть несколько причин: предлежание плаценты, не одиночный ребёнок, преждевременность, полигидромния, зауженный таз или фиброидная опухоль в матке.
Если вы обнаружили такое положение в последние шесть недель беременности и не можете повернуть ребёнка в головное или тазовое предлежание, проконсультируйтесь с врачом. Может оказаться, что ребёнка не сложно перевернуть, если у матери ещё нет схваток, или в начальном периоде схваток, но если схватки уже идут, может оказаться необходимым кесарево сечение.
Иногда второй из двойняшек может быть в поперечном положении. В этом случае ребёнок должен быть повёрнут и оболочки разорваны, чтобы ребёнок родился быстро.
Сложные предлежание плода
Предлежание конечности плода рядом с головкой или ягодицами называют сложным предлежанием. Частота сложных предлежаний равна менее 1: 1000 беременностей и растет при недоношенной, многоплодной беременности, многоводии и клинически узком тазе. Частым осложнением сложных предлежаний плода является выпадение пупочного канатика.
Диагноз часто определяется при вагинальном исследовании на основании присутствия конечности плода рядом с большой предлежащей частью (головкой или ягодицами). Важным является определение характера конечности плода (ручка или ножка). Ультрасонография может помочь определению характера сложного предлежание плода.
Ведение родов. Аномальные предлежания плода в большинстве случаев требуют проведения оперативного родоразрешения путем кесарева сечения
Если принимается решение о попытки влагалищных родов, следует уделить внимание предотвращению выпадения пупочного канатика и мониторинга ЧСС плода, контроля за ходом родов путем частых влагалищных исследований
Естественные роды
Можно ли родить самой при тазовом предлежании? Да, многие страны успешно практикуют такой путь, несмотря на возможность возникновения осложнений. Несколько десятилетий назад ведение родов при тазовом предлежании осуществлялось только данным способом.
Естественные роды допускаются при условиях:
- ребенок выходит ягодицами вперед;
- роженица уверена, что хочет самостоятельные роды при тазовом предлежании плода;
- малыш весит от 2500 до 3600 г;
- родовая деятельность началась, течение ее не требует постороннего вмешательства;
- таз достаточных размеров;
- нашли акушера, имеющего большой опыт в принятии таких родов.
Факторы, снижающие шансы на успех:
- женщина сомневается, что самостоятельные роды при тазовом предлежании плода пройдут результативно;
- родовая деятельность начинается раньше срока;
- УЗИ показало ножное, смешанное предлежание;
- ожидается крупный плод;
- уже имеется ребенок, рожденный кесарево;
- низко расположена плацента;
- слишком узкий таз.
Как лучше рожать при тазовом предлежании:
- естественным путем;
- при помощи кесарева сечения.
Наличие одного из вышеприведенных факторов служит поводом для планового оперативного вмешательства. Этот вариант более безопасный для матери, ребенка. Естественный способ приводит к осложнениям. Когда появились предвестники родов при тазовом предлежании плода, можно попробовать родить самостоятельно, но в больнице, где имеется зал для экстренного проведения кесарева сечения.
Как начинаются роды при тазовом предлежании? Больших отличий от обычных не наблюдается. Родовой процесс состоит из 3 этапов. Это раскрытие, выталкивание, рождение. Основной тактикой акушеров является наблюдение, помощь при возникновении трудностей. Тельце уже вышло, самым сложным шагом считается появление головки. Матери и ребенку это дается труднее всего. Врач разрежет промежность, применит щипцы, чтобы облегчить положение.
Как походят роды при тазовом предлежании плода:
- на первом этапе шейка раскрывается;
- сокращения становятся более заметными;
- матка постепенно расширяется до 10 см;
- схватки приобретают ритмичный характер;
- младенец начинает спуск;
- болевые ощущения растут;
- наступает выталкивание;
- шейка достаточно открыта, виднеется головка;
- возникает желание тужиться;
- третий момент механизма родов при тазовом предлежании — это рождение ребенка;
- далее выйдет плацента;
- если были порывы, накладываются швы.
Механизм родов при тазовом предлежании имеет некоторые особенности. Протекает родовая деятельность стремительно. Действия акушеров не направлены на ускорение, стимулирование матки. Если родовой процесс самостоятельно не прогрессирует, переходят к операции кесарева.
Описание
Код по МКБ-10: О32.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери.
Тазовое предлежание плода – положение плода в матке, при котором над входом в малый таз находятся ягодицы или ноги.
По положению плода различают следующие виды тазовых предлежаний:
- Неполное (чистое) ягодичное. Предлегают к малому тазу только ягодицы, ноги плода при этом смотрят вверх и находятся у его головы.
- Смешанное ягодичное. Положение ног ребенка напоминает позу лотоса (ноги скрещены).
- Полное ножное. Обе ноги направлены в сторону малого таза.
- Неполное ножное. В малый таз входит только одна нога.
Встречаемость тазовых предлежаний среди всех беременных варьирует от 2,7 до 5,4%. Чаще всего встречается чистое ягодичное тазовое. В относительных цифрах показатели колеблются в пределах 63,2-68%. На втором месте по встречаемости – смешанное ягодичное предлежание (20,6-23,4%). Реже всего можно встретить ножное предлежание: его встречаемость составляет от 11,4 до 13,4%.
Прослеживается зависимость вероятности выявления тазового предлежания плода от количества беременностей матери. Так, у первородящих женщин оно встречается реже, чем у повторнородящих. Это объясняется тем, что у многорожавших женщин возникает дряблость передней стенки живота и неполноценность мускулатуры матки. Такие условия дают возможность плоду легко расположиться ягодицами к малому тазу. Также у повторнородящих отмечаются смешанное ягодичное и ножное предлежание, а у первородящих – чистое ягодичное.
Возникновению тазовых предлежаний способствуют следующие факторы:
1. Органические
- Сужение таза, аномалии развития таза
- Пороки развития матки
- Чрезмерная или ограниченная подвижность плода при многоводии, маловодии, многоплодии
- Предлежание плаценты (плацента находится у входа в малый таз)
- Пороки развития плода (анэнцефалия, гидроцефалия)
- Опухоли придатков матки
2. Функциональные
Примером функциональных расстройств может быть дискоординация родовой деятельности. Это состояние характеризуется нарушением тонуса и ритма сокращений разных частей матки. Головка плода отталкивается от входа в малый таз. В результате появляется возможность к совершению маневра (плод переворачивается с головы на ноги).
Самыми частыми причинами и состояниями плода, сопровождающимися тазовым предлежанием, являются недоношенность (20,6%), многоплодие (13,1%), большое количество родов у беременной (4,1%), узкий таз женщины (1,5%).
К 36-й недели можно окончательно поставить диагноз тазовое предлежание. В период с 28 по 36 неделю беременным женщинам для установления головного предлежания рекомендуют использовать специальные гимнастические комплексы. У 70% повторнородящих и у 30% первородящих женщин плод поворачивается произвольно.
Признаки тазового предлежания
Столкнувшись с таким диагнозом, каждая женщина задаст вопрос: «Что значит тазовое предлежание плода»? Данное состояние определить самостоятельно невозможно, так как наличие тазового предлежания не вызывает никаких особенных ощущений у женщины. Ни боли, ни выделений при этом не бывает (читайте, что делать, если болит лобковая кость при беременности>>>).
Выявить неправильное расположение плода в матке способен только врач.
Знайте! Медики отмечают, что если голова малыша находится вверху, то можно заметить более высокое расположение маточного дна, что не соответствует сроку. При этом сердцебиение плода лучше слышно возле пупка.
Во время вагинального, ручного осмотра, гинеколог может прощупать стопы, копчик, крестец, ягодицы или паховый сгиб. Но, окончательный диагноз тазовое предлежание плода на 32 неделе или позже, ставится только во время проведения УЗИ.
Осложнения родов при тазовом предлежании плода и их профилактика
Если у женщины диагностировали тазовое предлежание плода и за период беременности врачам не удалось исправить эту патологию, роды все же возможны двумя путями: естественным и с помощью кесарева сечения. Выбор определенного способа родов зависит от некоторых факторов. К ним могут относиться такие факторы как: возраст беременной женщины, данные анамнеза, срок беременности, размеры таза, заболевания, вид тазового предлежания, пола и массы плода.
Как уже говорилось выше, роды могут пройти естественным путем. Это возможно только в том случае, если срок беременности составляет не более 37 недель. Вес плода не должен превышать 2500 граммов, а размеры таза матери должны быть нормальными. При этом родиться должна девочка, а не мальчик, а предлежание должно быть ягодичным или смешанным. В ином случае необходимо делать кесарево сечение. Выбрать последний вариант стоит также в том случае, если роды преждевременные, вес малыша составляет меньше 2500 граммов или больше 3500 граммов, он мужского пола, а тазовое предлежание является ножным.
Иногда уже во время естественных родов врач может решить провести кесарево сечение. Обычно это решение принимают в следующих экстренных случаях: слабая родовая деятельность, гипоксия плода, отслойка плаценты, дискоордирнация родовой деятельности, выпадение ножек, ручек или пуповины. Тазовое предлежание плода, роды при котором чаще всего бывают путем кесарева сечения, может стать причиной различных осложнений. При этом стоит сделать акцент на том, что на ход беременности эта патология никоим образом не влияет. Напротив, проблемы могут возникнуть исключительно во время родов.
Какие же могут возникнуть осложнения? Прежде всего, это слабая родовая деятельность. Дело в том, что тазовый конец плода по своему объему существенно меньше головки. Он довольно слабо давит на матку, в результате чего она плохо сокращается, а ее шейка раскрывается очень медленно. Кроме того, во время родов у малыша может запрокинуться головка, что в свою очередь станет причиной травмы. Стоит также отметить и то, что во время родов может зажаться пуповина между головкой малыша и стенкой родового канала. Это затруднит приток кислорода, что станет причиной гипоксии.
Разумеется, многие молодые мамы, когда узнают о наличии патологии, начинают волноваться и искать способы, как от нее избавиться. Однако делать это до 32 недели не стоит, поскольку до этого срока малыш может еще много раз поменять свое положение. И только на 32 неделе, в случае, если малыш не поменял свое положение, можно начинать заниматься гимнастикой. Но при этом стоит обязательно предварительно проконсультироваться с врачом. Все занятия рекомендовано начинать с разминки. Для этого нужно будет немного походить обычным шагом, а затем на носочках. Желательно выполнять комплекс упражнений, который подобрал для вас лечащий врач. Только таким образом можно достичь наиболее эффективного результата.
Что это такое?
Тазовым предлежанием называют аномальное расположение плода в маточной полости, при котором к выходу в зону малого таза обращена не головка плода, а попа или нижние конечности. Головка же находится у дна матки. Малыш фактически сидит.
Тазовое предлежание относится к патологическим состояниям беременности, роды при нем также считаются патологическими. Ничего естественного в этом расположении плода нет. Тем не менее, около 4-6% всех беременностей протекают на фоне тазового предлежания плода.

Для акушеров каждый такой случай – настоящее испытание на профессионализм. Ведение беременности при тазовом расположении малыша, а также роды при этом расположении крохи требуют от медперсонала большого опыта и знаний.
В современном акушерстве все чаще предлагают женщине, чей малыш расположен попой вниз, сделать кесарево сечение. Но следует знать, что альтернатива операции есть – естественные роды. При тазовом предлежании риски осложнений в родах выше, но опытный и хорошо подготовленный врач вполне может провести родовой процесс успешно. Рождаться малыш, естественно, будет ножками вперед.

Рассчитать срок беременности
Послеродовый период
Послеродовый период после таких родов мало чем отличается от аналогичного периода при непатологических родах. Женщине не стоит бояться, что она дольше времени проведет в постели или не сможет заботиться о новорожденном. Если не возникло осложнений, не открылось кровотечения, то из родзала новоиспеченную маму переводят в палату, где она сможет отдохнуть, а ребенка направляют в детское отделение, где к нему будет особое отношение.
Всех малышей, которые появились на свет ножками или попой вперед, даже если видимых осложнений в родах не возникло, более внимательно наблюдают неврологи, ведь некоторые последствия патологических родов могут иметь достаточно отдаленный характер. Не исключено, что на кормление такого малыша принесут позже, чем других детей, часто малышам после рождения нижней частью тела вперед требуется реанимационная поддержка.
Такие новорожденные нуждаются в диспансерном наблюдении врача-невролога до достижения ими трехлетнего возраста.


Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
- спазмолитики — они снижают тонус матки и сокращают вероятность выкидыша (на ранних сроках) и преждевременных родов (на позднем этапе);
- препараты железа – с их помощью компенсируется малокровие, возникающее из-за кровотечений, и кислородное голодание плода;
- антиагреганты и вазодилататоры – препараты этого типа препятствуют образованию тромбов и расслабляют мускулатуру кровеносных сосудов, тем самым улучшая циркуляцию крови в плаценте и пуповине;
- гормональные препараты – используются при недостаточной функции эндокринных желез женщины и дефиците ее собственных половых гормонов (прогестеронов), обеспечивающих нормальное развитие плаценты.
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
- плод должен иметь небольшие размеры и располагаться в правильной позе (головой к родовому каналу);
- нормальные размеры таза и родовых путей у пациентки, отсутствие анатомических нарушений репродуктивных органов;
- отсутствие кровотечений, свидетельствующих о наличии отслоений плаценты от маточного эндометрия;
- нормальном положении, размере и состоянии шейки матки, играющей большую роль в процессе родов.
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
- отказ от вредных привычек – курения, употребления алкоголя и наркотических веществ;
- исключение или ограничение стрессовых ситуаций на работе и в повседневной жизни;
- ограничение физической (в том числе сексуальной) активности, создающей дополнительную нагрузку на репродуктивную систему.
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Родоразрешение при тазовом предлежании
При нормальном течении беременности и отсутствии патологии дородовая госпитализация осуществляется
в 38-39 недель беременности.
При осложненном течении беременности, узком тазе, крупном плоде, экстрагенитальной патологии госпитализация
проводится в 37-38 недель, что позволяет провести ряд диагностических, профилактических, а также лечебных мероприятий
и определить план наиболее рационального ведения родов.
Родоразрешение может быть выполнено путем операции кесарево сечение или через естественные родовые пути.
В большинстве акушерских руководств при тазовом предлежании рекомендовано
кесарево сечение. Частота планового кесарева сечения
при тазовом предлежании составляет от 40 до 80%. Читайте больше в статье
«Показания к кесареву сечению».
Влагалищное родоразрешение при доношенной или почти доношенной беременности возможно если:
- предполаемая масса плода 1500 (1800)-3600 (3800) г;
- беременность одноплодная в ягодичном предлежании;
- у роженницы таз нормального размера;
- «зрелая» шейка матки.
- отсутствие отягощенного анамнеза и осложнений беременности.
Читайте больше в статье «Кесарево сечение. За и против».
Однако, по данным ряда авторов, от 10 до 30% женщин, начавших роды через естественные родовые пути,
родоразрешаются путем кесарева сечения в экстренном порядке из-за возникших осложнений и рисков для плода.
У 5% доношенных плодов в тазовом предлежании головка
находится в состоянии чрезмерного разгибания. В этом случае родоразрешение через естественные родовые
пути может привести к травме шейного отдела спинного мозга. По некоторым данным, перинатальная смертность плодов,
родившихся естественным путем с переразгибанием головки, равна 13,5%. У 6,8% новорожденных детей выявлены симптомы
внутричерепных кровоизлияний, у 20,5% — черепно-мозговая и спинномозговая травма.
Еще одно возможное осложнение (6%)- запрокидывание ручек плода.
Оно обычно наступает вследствие быстрого опускания туловища плода по родовому каналу (особенно в случаях недоношенности)
и при экстракции неопытным акушером и нарушает нормальный биомеханизм родов, увеличивая частоту асфиксии плода.
Форсированные тракции плода могут привести к перелому плеча или ключицы и травме плечевого сплетения, мышц плеча,
травме черепа, спинного мозга и даже груди и органов брюшной полости.
У недоношенных детей при преждевременных родах головка может задержаться в шейке матки, раскрытие которой достаточно,
чтобы прошла грудная клетка, но не головка, поскольку она менее податлива. Последствиями вагинального родоразрешения
в этом случае могут быть гипоксия, физическая травма, особенно опасные для недоношенного плода.
Таким образом, для родоразрешения очень маленьким, но видимо здоровым плодом в целом также рекомендуется кесарево сечение.
Среди детей с экстремально низкой массой тела смертность при влагалищном родоразрешении по сравнению с таковой при
кесаревом сечении выше в 2-7 раз. Однако тазовые предлежания в случаях экстремально низкой массы тела
плода являются относительным противопоказанием для кесарева сечения.
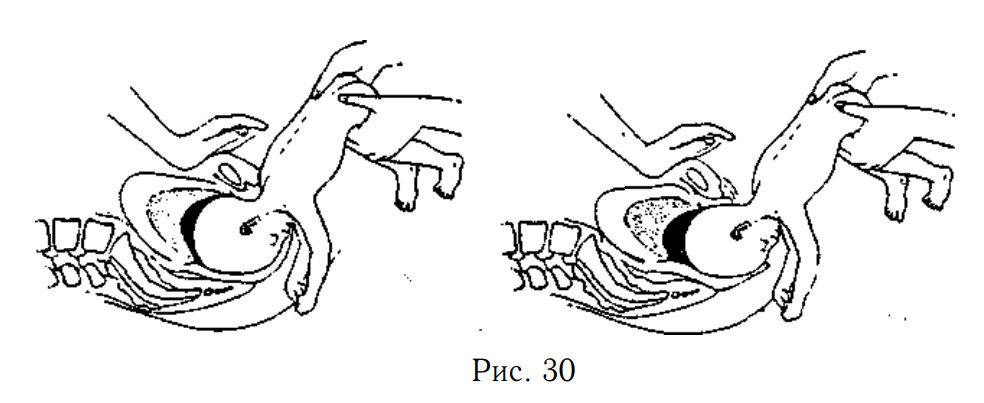
Роды при тазовых предлежаниях. Механизм схваток при положении крестца ребёнка относительно таза матери вправо-вперёд
При тазовом предлежании имеется 3 механизма схваток и родов — сначала ягодиц и ног, затем плеч и рук, и, наконец, головы.
1. Рождение ягодиц и ног
Опускание: Ягодицы ребёнка опускаются, когда самая широкая часть его бёдер проходит вход в малый таз, двигаясь вниз в полость таза. Раскрытие и опускание могут длиться дольше, чем обычно, т.к. ягодицы не так способствуют раскрытию, как голова.
Внутреннее вращение ягодиц: Переднее бедро входит в таз и поворачивается на 45°, так что ребёнок поворачивается в положение крестцом вправо.
Сгибание туловища: Тело ребёнка сгибается вбок в талии, чтобы продолжить опускание ягодиц вниз по изогнутому родовому каналу,
Рождение ягодиц: Передняя ягодица проходит под лобковой костью (симфизом), а за ней другая ягодица над копчиком.
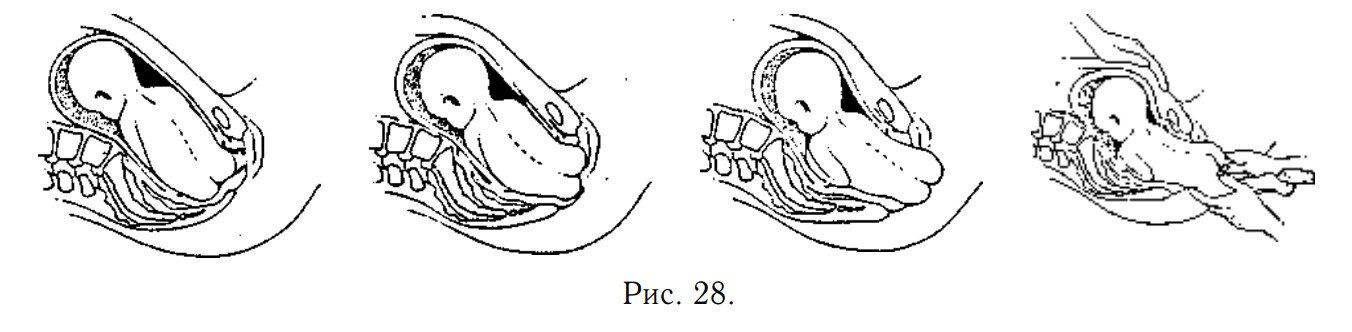 Рождение ягодиц и ног
Рождение ягодиц и ног
2. Рождение плеч и рук
Внутреннее вращение плеч: Когда ягодицы и ноги рождены, плечи опускаются и вращается так, что переднее плечо оказывается за лобковой костью.
Рождение плеч: Плечи выходят наружу, сначала одно, затем другое. Заднее плечо выходит над копчиком, т.к. тело ребёнка приподнимается вверх. Затем ребёнок опускается, а переднее плечо и рука выскальзывает из-под лобковой кости. Или ребёнок может быть сначала опущен, вынеся сначала переднее плечо и руку.
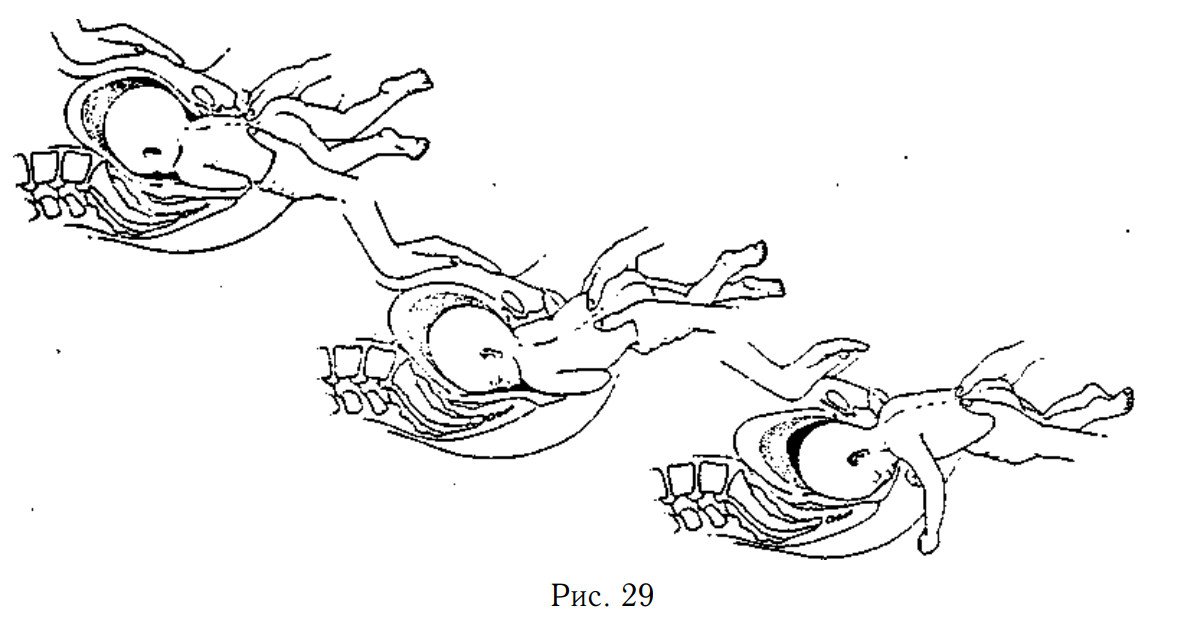 Рождение плеч и рук
Рождение плеч и рук
3. Рождение головки
Опускание: Головка входит в таз, когда плечи на выходе.
Сгибание и внутреннее вращение: Голова ребёнка сгибается так, что подбородок касается груди. Когда головка достигает дна таза, она вращается так, что лицо оказывается в изгибе крестца матери, всё тело ребёнка также вращается, так что спина ребёнка находится в одной плоскости с животом матери.
Рождение: Подбородок, лицо, лоб и макушка проходят над копчиком, тогда как задняя часть шеи — под лобковой костью.
 Рождение головки
Рождение головки
Причины тазового предлежания
Тазовому предлежанию способствуют самые различные факторы:
-
аномальная форма таза (например, его сужение);
-
пороки развития матки;
-
образование миоматозных узлов в нижнем сегменте матки;
-
чрезмерная подвижность плода;
-
избыточное или недостаточное количество околоплодных вод;
-
короткая пуповина;
-
дискоординация родовой деятельности, приводящая к перераспределению тонуса мышечного слоя матки;
-
аномалии развития черепа ребёнка;
-
недоношенность плода.
Для акушеров каждый случай тазового предлежания – настоящая проверка на профессионализм. Ведение беременности и помощь в родах при таком положении плода требует особого внимания, так как процесс сопряжён с повышенным риском осложнений.
Ведение беременности
Беременные женщины, которые относятся к группе риска, подлежат медицинскому сопровождению, включающему с себя следующие мероприятия:
- исключение недостаточности связи организма матери и ребенка через плаценту;
- профилактика осложнений для ребенка;
- нивелирование нарушений функциональности матки.
Для этого в перечень рекомендаций включено правильное питание и полноценный отдых (ночной и дневной). Это в первую очередь направлено на исключение гипертрофии эмбриона.
Кроме того, профилактическая работа направлена на формирование здоровой психологической картины у беременной женщины (стабилизация нервного состояния, приемы мышечной релаксации, корректирующая гимнастика). В отдельных случаях показаны спазмолитические лекарственные средства, которые употребляются специальными прерывистыми курсами.
Планирование тактики проведения родов начинается на 38-39 недели гестации, когда пациентка помещается в стационар. При удовлетворительном состоянии беременной женщины и эмбриона (ягодичное предлежание неполное, соответствующие размеры таза и плода, физиологическая готовность матери) может быть принято решение о принятии родов естественным способом. В этом случае проводятся профилактические мероприятия для исключения вскрытия плодной оболочки, мониторинг состояния плода и матки, предупреждение гипоксии плода и аномалий родовой деятельности. Кроме того, в перечень мероприятий входит эпидуральная анестезия в процессе родов и акушерская поддержка, ориентированная на быстрейший вывод головки ребенка.
Кесарево сечение показано в следующих случаях:
- отягощенный анамнез беременной женщины (мертворождение, продолжительное бесплодие, невынашивание, резус-конфликт и т.п.);
- беременность при ЭКО;
- первые роды в возрасте старше 30 лет;
- предлежание плацены;
- крупный плод;
- нестандартная ситуация при естественных родах (экстренная операция);
- наличие рубца на матке и т.п.
Способы проведения родов
На выбор способа родов (естественным путем или при помощи кесарева сечения) влияют следующие факторы:
- данные анамнеза;
- возраст будущей матери;
- вид ТПП;
- срок беременности;
- наличие патологий;
- размеры таза и плода, пол плода;
Так, для естественных родов могут быть приемлемыми такие условия, как срок беременности до 37 недель, масса плода не более 2 500 гр., пол плода – девочка, ягодичное или смешанное ТПП. Все другие варианты сводятся к проведению кесарева сечения.
Кроме того, решение на проведение экстренного кесарева сечения может быть принято во время проведения родов естественным путем.
Это может быть сопряжено со следующими причинами:
- СРД (слабая родовая деятельность);
- нарушение координации родовой деятельности;
- гипоксия эмбриона;
- отслоение плаценты;
- выпадение пуповины или конечностей.
Будущим матерям важно понимать, что ТПП никоим образом не влияет на ход самой беременности, а беспокоиться о родах при диагностировании предлежания следует не раньше 32-ой недели беременности, так как до этого срока плод с большой вероятностью сможет поменять свое внутриутробное положение. И только после указанного срока будущая мать может приступить к специальным гимнастическим упражнениям
Однако это нужно делать только после консультации с медицинским специалистом. А все упражнения проводить после разминки.
Ход операции
Вначале вводят препараты для общего или регионарного наркоза, разрезают кожу, матку, извлекают ребенка, послед, ушивают ткани и переводят пациентку в послеоперационную палату.
Какой будет наркоз
У подавляющего большинства женщин (около 90%) используется спинальная или эпидуральная анестезия. Она проводится таким образом: между поясничными позвонками тонкой спинальной иглой или набором (игла + катетер) для эпидуральной анестезии вводится раствор препарата.
Наступает полная потеря чувствительности от поясницы и до стоп, что позволяет выполнить все нужные манипуляции без боли и неприятных ощущений. Роженица находится все время в сознании, она отделена от операционного поля ширмой, но может поддерживать контакт с хирургом. После рождения ребенка его сразу можно приложить к груди.
Если такая регионарная анестезия противопоказана, есть необходимость длительной операции, то назначается общий наркоз. Препараты вначале вводят в вену, затем, после наступления медикаментозного сна, в трахею устанавливается трубка, через которую подается газовая смесь. При помощи этих лекарственных средств наступает полное расслабление мышечной системы и отключение сознания.
Как проходит второе кесарево сечение плановое
Второе кесарево сечение отличается от первого тем, что разрез проходит вблизи уже существующего рубца.
Все остальные этапы операции похожи:
- Разрез кожи подкожного слоя (у большинства женщин при плановом кесаревом он горизонтальный над лобком, не более 10 см, это предохраняет от грыж, быстрее проходит заживление).
- Рассечение матки в нижней части.
- Вскрытие плодного пузыря, удаление околоплодных вод.
- Извлечение ребенка.
- Пересечение пуповины.
- Удаление плаценты.
- Ушивание послойное тканей.
- Фиксация защитной повязки на коже и сверху пузырь со льдом.
После второго, а особенно третьего кесарева сечения женщине предлагается операция по перевязке маточных труб. Это является достаточно надежным способом предупреждения нежелательной беременности в дальнейшем, так как вынашивание плода с рубцами на матке очень опасно.
Возможные осложнения и их профилактика
При кесаревом сечении, особенно повторном, есть риски осложнений:
- потеря крови, превышающая норму (допускается до 500-750 мл) – маточная полость из-за сильного расслабления мышц при наркозе может с трудом сокращаться, для предупреждения тяжелой анемии вводится кровь или ее компоненты, а если кровотечение не удается остановить, то необходимо удаление матки;
-
спаечная болезнь – любая операция в брюшной полости при заживлении вызывает образование спаек, то есть волокон, которые соединяют между собой органы
(например, петли кишечника, мочевой пузырь с телом матки), в дальнейшем они приводят к появлению хронических болей в области живота, а если затрагивают проходимость маточных труб, то становятся причиной внематочной беременности, бесплодия; лечение – физиотерапия, лечебная гимнастика; - воспаление внутреннего слоя матки (эндометрит) – происходит из-за проникновения бактерий в маточную полость, для предупреждения до операции в обязательном порядке вводят антибиотики;
- инфицирование шва – сопровождается покраснением, болью, появлением выделений, повышением температуры, чтобы предотвратить это, женщине назначается обработка антисептическими растворами, а дома необходимо смазывать ранозаживляющими мазями (Левомеколь, Бепантен плюс);
- образование грубого рубца на месте сшивания кожи – для смягчения и формирования тонкого шва применяют Контрактубекс, Дерматикс;
- расхождение краев раны – возникает при понимании тяжести, сильном натуживании при дефекации, надсадном кашле в первые дни, а также при присоединении инфекции, для лечения назначают медикаменты, может понадобиться хирургическая обработка раны и повторное наложение шовного материала.