Нормы скрининга по триместрам
Содержание:
- Последствия утолщения воротниковой зоны
- Нормальные значения толщины воротникового пространства
- Толщина воротникового пространства и толщина шейной складки
- УЗИ скрининг в первом триместре
- Тест на ТВП
- Акушерство и Гинекология №2 / 2016
- Дальнейшие действия медиков при повышенном ТВП
- Основные причины отклонений от нормы
- Оценка толщины носовой кости
- Особенности толщины воротникового пространства в 12 недели
- Второе плановое УЗИ: на 20-24 неделе
Последствия утолщения воротниковой зоны
При обнаружении на УЗИ увеличения воротниковой зоны следует повторить исследование и провести биохимический анализ крови на гормоны плаценты. Если результаты данных обследований находятся вне нормальных значений, женщине рекомендуется проведение дополнительных инвазивных методов диагностики. К ним относят амниоцентез (исследование околоплодных вод), кордоцентез (взятие крови из пуповины) и хориобиопсию (взятие ворсин хориона на исследование).
Если с помощью дополнительных методов исследования обнаружена тяжелая аномалия развития плода, а срок беременности составляет менее 22 недель, специалисты рекомендуют сделать женщине аборт по медицинским показаниям. Данная процедура безопасна в условиях стационара. Через некоторое время можно вновь попытаться завести ребенка.
Если срок беременности составляет 22 недели и более, женщине предлагается ее прерывание с помощью искусственных родов, либо сохранение плода. Будущая мать должна быть качественно проинформирована специалистами о последствиях и сделать свой осознанный выбор. При использовании инвазивных методов диагностики ложноположительные результаты составляют не более 0,5% от всех исследований. Поэтому, если женщина не готова воспитывать ребенка с патологиями, стоит отдать предпочтение прерыванию беременности.
Нормальные значения толщины воротникового пространства
Норма ТВП, разработанная для каждого срока беременности, представлена в таблице 1.
Таблица 1.
| Срок беременности | Норма значения ТВП, мм |
| 10 недель 0 дней – 10 недель 6 дней | 0,8 – 2,2 |
| 11 недель 0 дней – 11 недель 6 дней | 0,8 – 2,4 |
| 12 недель 0 дней – 12 недель 6 дней | 0,7 – 2,5 |
| 13 недель 0 дней – 13 недель 6 дней | 0,7 – 2,7 |
Если у вашего будущего ребенка во время УЗИ выявлено ТВП больше нормы, не стоит сразу впадать в панику, так как выше мы уже описали, что этому может быть много причин, в том числе и совершенно здоровое его состояние.
Но всё-таки плоды с ТВП более 3,0 мм в сроке 11-14 недель имеют высокий риск хромосомных аномалий.
Также измеряется ТВП для прогноза возможных рисков беременности. У плодов с нормальным кариотипом и увеличением ТВП возрастает риск преждевременных родов, пороков сердца и других аномалий плода.
Толщина воротникового пространства и толщина шейной складки
Воротниковая зона (воротниковое пространство, шейная прозрачность от англ. nuchal translucency) – полость, наполненная лимфой, с одной стороны ограниченная мягкими тканями, с другой – кожей шеи плода. При нормальном течении беременности образуется и остается только до конца формирования собственной лимфатической системы, после «запуска» которой весь излишний ликвор удаляется, и объем пространства уменьшается.
Измеренная с помощью УЗИ толщина воротникового пространства (ТВП) является одним из основных ранних маркеров хромосомных (и не только) аномалий во время проведения первого скрининга. Имеет диагностическое значение при выполнении следующих условий:
- срок гестации: 11+3 – 13+6 недель;
- КТР (копчиково-теменной размер): 45-84 мм.
Методика измерения толщины воротникового пространства:
-
сканирование производится в сагиттальной плоскости (делит тело человека на две симметричные зеркальные части), плод должен «лежать» на спине;
- на экране должна помещаться только голова и верхняя часть грудной клетки плода;
- плод должен плавать в амниотической жидкости, а не быть прижатым к одной из стенок матки;
- изображение плода должно занимать не менее 60-70% площади экрана;
- голова плода не должна быть прижата к груди или откинута назад – в этих случаях итоговое значение ТВП будет соответственно меньше или больше, чем реальное;
- калиперы («крестики» на УЗИ-мониторе, с помощью которых производится измерение) устанавливаются по внутреннему краю кожи и внешнему краю мягких тканей;
- расстояние измеряется в самом широком месте полости;
- предпочтительно трансабдоминальное исследование, но при трансвагинальном точность несколько выше.
Врач, проводящий УЗИ, должен иметь большой опыт подобных измерений. Ведь не секрет, сколько нервов будущим мамам стоят лишние полмиллиметра, превращающие радостное ожидание в ужас неизвестности. А мнительным особам надо обязательно помнить, что увеличение толщины воротниковой зоны – лишь один из маркеров патологии, просто требующий дополнительных исследований.
Широкое распространение измерение ТВП получило в СНГ в середине 90-х годов. Вместе с несколькими другими показателями оно позволяет выявить от 87% хромосомных аномалий плода на 11 неделе до 82% на 13 неделе при 5% ложноположительных результатов.
Хромосомные аномалии, определяемые с помощью ТВП:
- трисомии (синдромы Дауна, Эдвардса, Патау);
- синдром Тернера.
Нехромосомные аномалии и дефекты развития, на которые может указывать увеличенный показатель ТВП:
- врожденная диафрагмальная грыжа;
- врожденные пороки сердца;
- омфалоцеле;
- скелетные дисплазии;
- синдром Смита-Лемли-Опица;
- ассоциация VACTERL.
Нормальным считается ТВП не более, чем 2,2 – 2,8 мм в зависимости от срока беременности. В настоящее время метод определения пограничных значений меняется с абсолютных величин (на территории СНГ это >3мм) на относительные. Современные УЗИ-аппараты идут в комплекте с программным обеспечением, которое учитывает накопленную статистику измерений в зависимости от КТР, срока гестации и возраста матери
Раса и национальность родителей не учитывается (для прогноза это неважно, хотя некоторые различия в средней толщине воротниковой зоны у разных народностей есть). Кроме абсолютных цифр программа сразу подсчитывает вероятность хромосомных аномалий в формате 1 : N, где N – количество плодов без отклонений при таких же показателях
При дальнейшем развитии плода воротниковая зона либо регрессирует за счет оттока ликвора, либо превращается в отек ткани или шейную гигрому.
УЗИ скрининг в первом триместре
Пренатальный скрининг — это комбинированное биохимическое и ультразвуковое исследование, включает в себя анализ крови на основные гормоны беременности и УЗИ плода с измерением некоторых величин.
Стандартным обследованием при беременности является только плановое УЗИ, скрининг обычно проводят либо при желании беременной женщины удостовериться в правильном развитии ребенка, либо по назначению врача при риске возникновения хромосомных патологий плода.
В группу риска входят беременные:
- старше 35 лет, возраст отца старше 40 лет;
- младше 18 лет;
- имеющие в роду генетические заболевания;
- с замершей беременностью в прошлом, рождением мертвого ребенка и/или с неоднократными самопроизвольными выкидышами;
- переболевшие в первом триместре вирусными или инфекционными заболеваниями;
- принимающие опасные для плода препараты;
- зачавшие ребенка от родственника.
Задача пренатального скрининга выявить беременных женщин группы высокого риска по рождению детей с хромосомными болезнями и врожденными пороками развития.
При расчете риска учитывается возраст, толщина воротникового пространства и биохимические маркеры крови (β-hCG и PAPP-A) беременной женщины (берется из вены).
Когда проходят
Сроки проведения УЗИ скрининга устанавливает гинеколог, ведущий беременность. Чаще всего его назначают с 10 по 13 неделю после зачатия. Несмотря на небольшие сроки, анализы точно показывают наличие хромосомных расстройств у будущего ребенка.
Что входит
В ходе УЗИ диагност выясняет количество плодов, срок беременности, снимает размеры эмбриона: КТР (копчико-теменной размер), БПР (бипариетальный размер головы), величину шейной складки, носовой косточки и прочее.
Согласно этим данным можно узнать, как развивается плод в утробе матери.
В период первого триместра измеряют:
- Бипариетальный размер (БПР) головы — указывает на развитие головного мозга. Измеряется от виска до виска. Эта величина увеличивается пропорционально сроку беременности. Превышение нормы БПР головы ребенка говорит о: крупном плоде, скачкообразном росте эмбриона (выравнивается со временем), наличии опухоли головного мозга (несовместимые с жизнью), водянке головного мозга (лечится антибиотиками, которые принимает мать). БПР может быть меньше нормы при недоразвитии головного мозга или отсутствии некоторых его участков.
- Копчико-теменной размер (КТР) — это один из важнейших показателей развития эмбриона. КТР – это размер от копчика до темечка, без учета длины ножек.
- Толщина воротникового пространства (ТВП) или размер «шейной складки» — это основной показатель, который при отклонении от нормы указывает на хромосомное заболевание (синдром Дауна, синдром Эдвардса или другое).
- Такие органы и части тела, как кости свода черепа, бабочка, костный и мышечный скелет, позвоночник, кости конечностей, передняя брюшная стенка, желудок, мочевой пузырь. На этом сроке они уже хорошо просматриваются.
- Частота сердечных сокращений (ЧСС) плода с 11 недели и до конца беременности — 140-160 ударов в минуту (не зависит от пола). ЧСС плода ниже нормы (85-100 уд./мин) или выше нормы (более 200 уд./мин) — тревожный признак, при котором назначается дополнительное обследование и при необходимости лечение.
- Оценка жизнедеятельности ребенка. Двигательную активность просто отмечают как «определяется».
- Желточный мешочек, хорион и амнион.
- Осматривается стеки и шейка матки, ее зев должен быть закрыт.
- Доплерометрия венозного протока. В 11–13 (+6) недель беременности нарушение кровотока в венозном протоке сочетается с наличием у плода хромосомной патологии или пороков сердца, и является признаком возможного неблагоприятного исхода беременности.
Биохимический скрининг I триместра включает определение уровня свободного b-ХГЧ и протеина-А плазмы крови — PAPP-A. Это два гормона беременности и при нормальном развитии малыша они должны соответствовать норме.
Отклонение от нормы некоторых параметров при первом скрининге не дает повода для волнений, просто беременность в будущем должна наблюдаться более пристально, и только после второго скрининга можно говорить о риске развития пороков у ребенка.
Тест на ТВП
Исследование показателя воротникового пространства производится при помощи обычного УЗИ, но иногда используется и вагинальное. Сначала определяется точный срок беременности, который вычисляется при помощи КТР – длины плода от макушки до копчика. Далее измеряется сама ТВП. На мониторе кожа отражается в виде белой линии, а жидкость – черной.
Для того чтобы выявить отклонение используются стандартные показатели, указывающие на норму. От 10-й недели до 10-й недели и шести дней беременности норма ТВП составляет 2,2 мм. Для одиннадцатой недели беременности этот показатель – 2,2 мм, для 12-й – 2,5 мм, для 13-й – 2,7 мм. Показатели могут быть несколько меньше, но их увеличение – признак патологии.
Чем выше показатель, тем больше шансов, что у ребенка впоследствии разовьется синдром Дауна, иные хромосомные заболевания либо же возникнут проблемы с сердцем.
Акушерство и Гинекология №2 / 2016
Оглавление номера
27 февраля 2016
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России
Цель исследования. Определение диагностической значимости увеличения толщины воротникового пространства (ТВП) у плода.
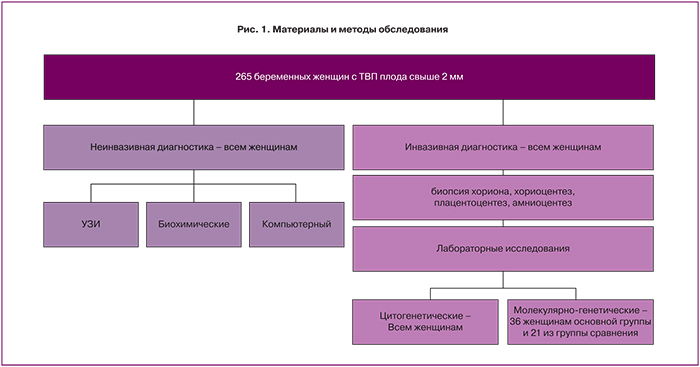
Материал и методы. Обследованы 265 беременных женщин с наличием у плода ТВП свыше 2 мм и группа сравнения (n=21), где женщина или супруг являлись носителем хромосомных аномалий или генных мутаций. Использовались скрининг I–II триместра беременности; инвазивные методы; цитогенетический метод; сравнительная геномная гибридизация (aCGH).
Результаты. Патология кариотипа цитогенетическим методом выявлена у 64 (24,2%) плодов. У трех плодов из 36 с нормальным кариотипом обнаружены патогенные и вероятно патогенные изменения методом aCGH.
Заключение. При наличии увеличения ТВП плода, помимо классического цитогенетического анализа, необходим молекулярно-генетический анализ для диагностики микрохромосомных аномалий.
Среди множества эхографических маркеров хромосомной патологии плода, наибольшее прогностическое значение имеет увеличение толщины воротникового пространства – ТВП . Наличие этого маркера нельзя рассматривать как показание к прерыванию беременности, что нередко наблюдается в акушерской клинике. Это лишь основание для проведения инвазивной пренатальной диагностики кариотипа плода, который может быть как нормальным, так и патологическим . Однако даже при нормальном хромосомном наборе (по данным цитогенетического анализа) возможно рождение ребенка с врожденной или наследственной патологией. Поэтому для повышения эффективности пренатальной диагностики назрела необходимость дополнительного использования арсенала современных методов, чтобы установить нарушения, которые не выявляют классические способы. В настоящее время разработана методика сравнительной геномной гибридизации на биочипах (aCGH), которая позволяет определять делеции или дупликации генетического материала размером от 400 тысяч пар нуклеотидов (п.н.), то есть изменения в 20 раз меньше, чем выявляемые стандартным кариотипированием . Отмечено, однако, что изолированное увеличение ТВП плода при отсутствии у него пороков развития может не быть связанным с микрохромосомными аномалиями .
Целью настоящего исследования стало определение значения увеличенной толщины воротниковой области плода в диагностике анеуплоидий.
Материал и методы исследования
Безвыборочно обследованы 265 женщин с одноплодной беременностью. Критерием включения явилось наличие у плода ТВП 2 мм и более, изолированное или в сочетании с другими особенностями его фенотипа, выявленное при ультразвуковом исследовании (УЗИ) в I триместре беременности. Группу сравнения составила 21 беременная, в которой она или супруг являлись носителем хромосомных аномалий или генных мутаций. Обследование осуществляли с 11 недель беременности (рис. 1): скрининг I и II триместра беременности – эхография, исследование сывороточных маркеров, компьютерный и цитогенетический анализ; сравнительная геномная гибридизация и инвазивные внутриматочные вмешательства с целью получения хориона, плаценты, амниотической жидкости – в 11–14 недель (232 наблюдения) или в 17-20 (33 наблюдения) недель.
Внутриматочные вмешательства выполнили у всех беременных по технологиям, разработанным ранее .
Цитогенетический анализ проведен во всех наблюдениях. Он включал исследование кариотипа по стандартной методике с использованием G-окрашивания хромосом .
 Методом aCGH в соответствии с протоколом производителя обследовано 57 женщин в сроке беременности 11–15 недель: 36 – основной группы и 21 – группы сравнения. Начинали с выделения ДНК из полученного материала с помощью набора Invitrogen PureLink Genomic DNA MiniKit (США). В работе использовались биочипы производства компании Agilent (США) SurePrint G3 Human CGH 180K, оценивающие порядка 180 тысяч точек генома человека. Среднее расстояние между зондами составляет около 13 килобаз, в области генов порядка 11 килобаз. Результаты обрабатывали с помощью программы Cyt…
Методом aCGH в соответствии с протоколом производителя обследовано 57 женщин в сроке беременности 11–15 недель: 36 – основной группы и 21 – группы сравнения. Начинали с выделения ДНК из полученного материала с помощью набора Invitrogen PureLink Genomic DNA MiniKit (США). В работе использовались биочипы производства компании Agilent (США) SurePrint G3 Human CGH 180K, оценивающие порядка 180 тысяч точек генома человека. Среднее расстояние между зондами составляет около 13 килобаз, в области генов порядка 11 килобаз. Результаты обрабатывали с помощью программы Cyt…
DOI: https://dx.doi.org/10.18565/aig.2016.2.70-76
Каретникова Н.А., Екимов А.Н., Баранова Е.Е., Бахарев В.А., Трофимов Д.Ю., Гус А.И.
Статья платная, чтобы прочесть ее полностью, вам необходимо произвести покупку
Дальнейшие действия медиков при повышенном ТВП
Если у плода обнаружилась повышенная ТВП, то врачи назначают будущей маме ещё одно ультразвуковое исследование через одну либо две недели (вот почему лучше делать первый замер пораньше — на сроке 12 недель). Помимо этого, женщине рекомендуется сделать анализ крови на выявление риска хромосомных заболеваний: определение количества вещества PAPP-A и свободный бета-ХГЧ, их содержание у плодов с неправильным хромосомным набором будет отличаться от нормы. Также врач может исследовать пуповинную жидкость и околоплодные воды. Женщину наряду с этим обязательно отправляют на консультацию к генетику.
Анализы лучше делать незамедлительно, чтобы быстрее установить факт аномалии. Если предположение подтвердится, доктор (а часто врачебный консилиум) предлагает женщине искусственно прервать беременность (опять-таки не принуждает). Конечно же, лучше сделать это на более раннем сроке. Окончательный выбор остаётся за родителями. Обязанность же врачей — подробно разъяснить семейной паре все последствия появления на свет больного ребёнка.

Если последующее обследование подтвердит диагноз, семейной паре предстоит принять непростое решение — прервать беременность или рожать нездорового ребёнка
Основные причины отклонений от нормы
К увеличению ТВП у плода могут приводить различные факторы. Их можно условно разделить на связанные с мамой и связанные непосредственно с ростом и внутриутробным развитием плода. К первым относятся:
- Снижение уровня белка крови (гипопротеинемия).
- Анемия.
- Инфекции (герпес, токсоплазмоз, заболевания, передающиеся половым путем).
Ко второй группе причин, вызывающих расширение ТВП у плода, относятся:
- Хромосомные аномалии.
- Аномалии строения сердца, чаще всего несовместимые с жизнью.
- Аномалии строения и развития соединительной, костной ткани.
- Неправильная работа лимфатической системы, ведущая к застою лимфы и образованию отека.
Смотрите видеообзор от врача-гинеколога по отклонениям показателей:
Оценка толщины носовой кости
Развитие кости носа относится к одной из основных оценок состояния эмбриона. Именно УЗИ помогает обнаружить возможную аномалию на начальных этапах беременности.
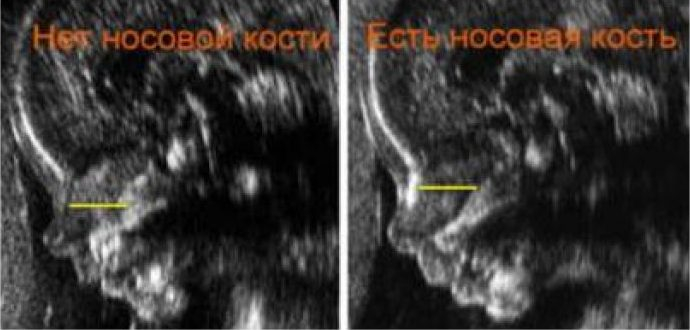
У плода с хромосомной аномалией окостенение происходит позже, чем у здорового. Поэтому, если имеются отклонения в развитии эмбриона, носовая косточка при первом скрининге либо отсутствует (в 11 недель), либо ее величина слишком мала (с 12 недели).
Длину косточки сопоставляют с нормативным значением с 12 недели беременности, на 10-11 неделе врач указывает лишь не ее наличие или отсутствие.
Как выглядит на УЗИ
Носовая кость четырехугольной формы определяется во время процедуры УЗИ.
Для оценки носовой кости в I триместре беременности необходимо соблюдать строгие условия. Это адекватное увеличение (на снимке должны быть только голова и верхняя часть грудной клетки), среднесагиттальный скан (должны быть визуализированы: эхогенный кончик носа, небный отросток верхней челюсти, диэнцефалон), нос представлен тремя «К» (кончик носа, кожа, кость). Кожные покровы и кости носа визуализируются в виде знака «равенства», нос параллелен датчику.
Патологией носовой кости считается:
- полное отсутствие (аплазия);
- изменение ее длины (гипоплазия);
- изменение ее эхогенности.
Если все критерии соблюдены, то на уровне носа плода должны быть видны три четко различимые линии: верхняя линия представляет собой кожу, книзу от нее визуализируется более толстая и более эхогенная, чем кожа, носовая кость. Третья линия, визуализируемая на более высоком уровне, чем кожа, — это кончик носа.
Не стоит забывать, что первоочередное значение в период 10-12 недель беременности имеет сам факт присутствия носовой косточки плода, а измерения не столь показательны, ведь хромосомные аномалии окостенения происходят позднее.
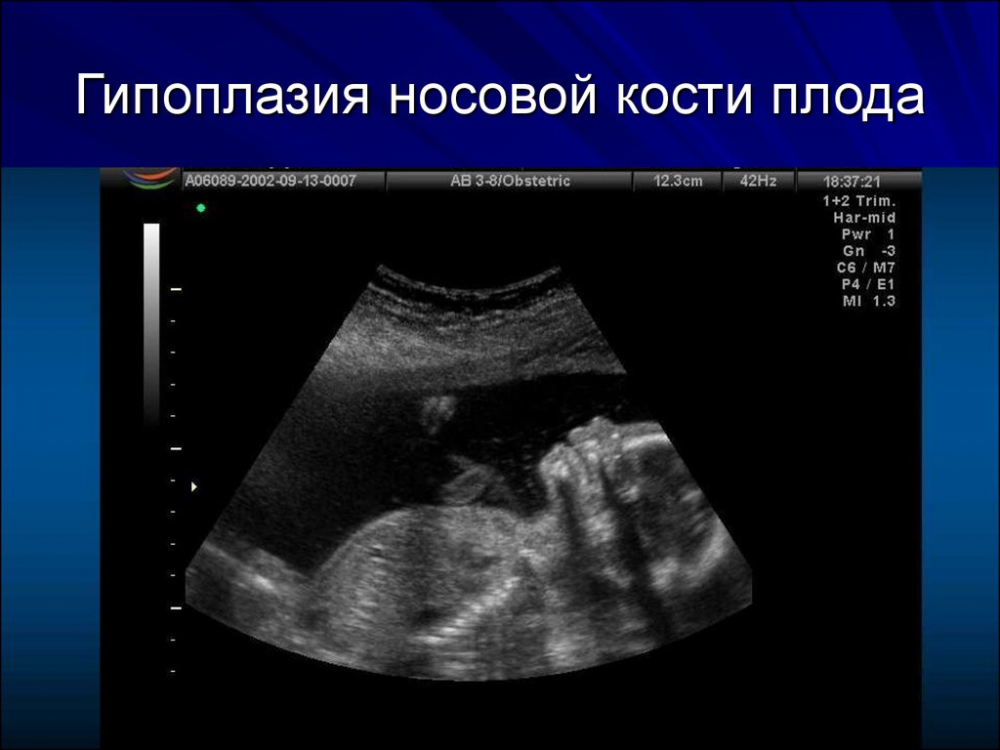
Параметры в норме
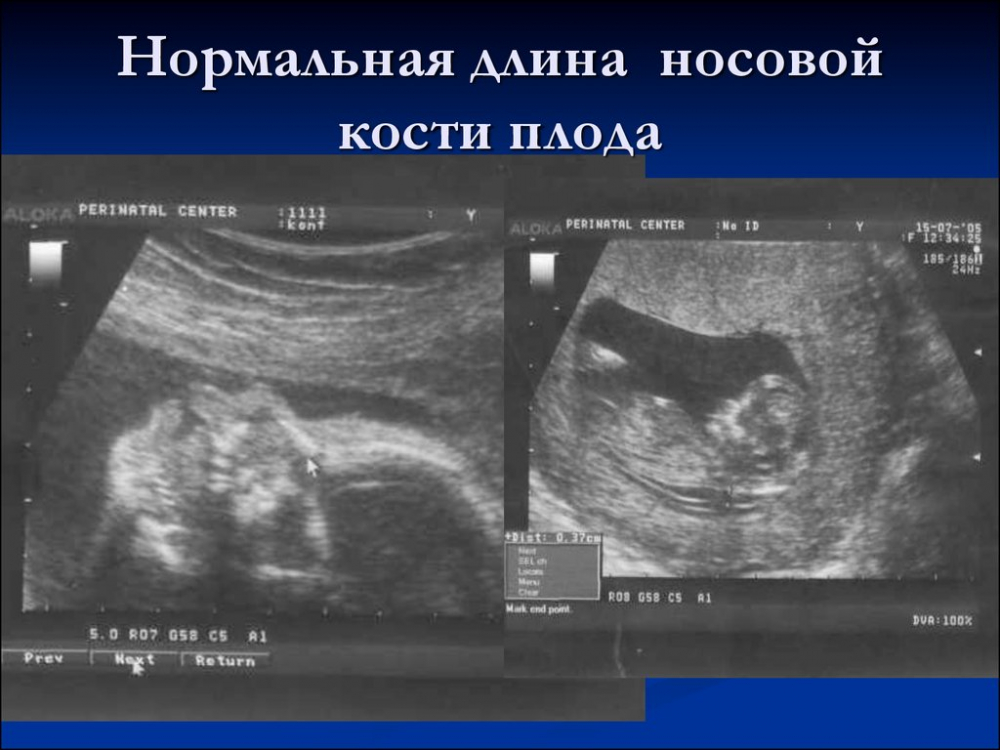
Норма толщины и длины носовой кости в 12 недель развития плода, как и на последующих месяцах беременности женщины, систематизируется, и является важным фактором при изучении результатов исследования ультразвуком.
Если длина кости носа не соответствует сроку беременности, но при этом остальные показатели в норме, то не стоит беспокоиться. Вероятно, это индивидуальная особенность ребенка. Носик у такого малыша может быть маленьким и курносым, как у родителей или у бабушки с прадедушкой.
Далее представлена таблица «Носовая кость, норма по неделям».
| Период (недели) | Норма (мм) | Минимальное значение (мм) | Максимальное значение (мм) |
| 10-11 | определяется | ||
| До 13-й | 3,1 | 2,0 | 4,2 |
| до 15-й | 3,8 | 2,9 | 4,7 |
| до 17-й | 5,4 | 3,6 | 7,2 |
| до 19-й | 6,6 | 5,2 | 8,0 |
| до 21-й | 7,0 | 5,7 | 8,3 |
| до 23-й | 7,6 | 6,0 | 9,2 |
| до 25-й | 8,5 | 6,9 | 10,1 |
| до 27-й | 9,4 | 7,5 | 11,3 |
| до 29-й | 10,9 | 8,4 | 13,4 |
| до 31-й | 11,2 | 8,7 | 13,7 |
| до 33-й | 11,4 | 8,9 | 13,9 |
| до 35-й | 12,3 | 9,0 |
15,6 |
Норма носовой косточки в 12 недель при проведении ультразвукового исследования позволяет сделать вывод о хорошем, здоровом развитии плода на ранних сроках. Если ее длина меньше нормы, то присутствует гипоплазия. Но бывают исключительные случаи, когда ряд проведенных обследований не выявляет наличие кости вообще. Тогда ставится вопрос об аплазии.
Возможные патологии
Оценка толщины носовой кости улучшает результаты комбинированного скрининга.
Длина и структура этого органа позволяет обнаружить большое количество болезней, связанных с хромосомами на ранних сроках, это синдромы:
- Дауна;
- Корнели де Ланге;
- Патау;
- Шерешевского-Тернера;
- Эдвардса.
На самом деле причин патологических отклонений от нормальных показателей длины парной косточки носа плода множество, и все они носят различный характер.
Это может быть:
- хронический алкоголизм одного из родителей;
- тяжелые последствия курения;
- женщины, переболевшие гриппом, простудой и другими заболеваниями в первом триместре беременности;
- прием антибиотиков и других сильных лекарств;
- облучения рентгеном;
- воздействие вредных факторов окружающей среды;
- ушибы;
- длительный и сильный перегрев беременной женщины.
Таким образом, помимо генетики, на внутриутробное развитие плода влияют образ жизни и здоровье будущей матери.
Исследования показывают, что у 266 малышей с синдромом Дауна кость носа в первом триместре была патологична в 248 случаях, что составляет 93,2 %.
Если в 11-12 недель у плода отсутствует носовая кость при условии нормальных показателей других маркеров (ультразвуковых и биохимических), не стоит учитывать этот показатель при расчете индивидуального риска. В дальнейшем рекомендуется провести дополнительное ультразвуковое исследование через 7 дней. В том случае, если кость носа останется патологична, необходимо учитывать этот факт при перерасчете величины индивидуального риска по хромосомным аномалиям.
Особенности толщины воротникового пространства в 12 недели
На двенадцатой неделе эмбрион уже прошел три месяца развития и основные маркеры, по которым можно сделать выводы о его развитии, видны специалисту. Это самый информативный этап для определения различных патологий и отклонений в развитии плода, а также в течение беременности в целом. Каждый параметр имеет свои данные, которые соотносятся с таблицей нормы. Что касается воротниковой зоны, то ее толщина также имеет показатели с определенными рамками. Скопление жидкости, дающее складку на двенадцатой неделе не должно превышать 3 миллиметров, минимальный размер составляет 0,7 мм
Важно иметь в виду, что данные могут варьироваться в зависимости от расположения головки плода: прижата она к груди, повернута в сторону и т. п
Второе плановое УЗИ: на 20-24 неделе
Обследование во втором триместре – крайне важное мероприятие. К 22 неделе беременности все внутренние системы и органы ребенка практически сформированы и наблюдается его активная двигательная активность, поэтому можно оценить состояние ребенка и детально рассмотреть его со всех сторон
Кроме того, именно тогда будущие родители могут узнать пол ребенка.
Основные цели второго исследования:
- проведение фетометрии – определение биометрических показателей (длина трубчатых костей, окружность головы, живота, бипариетальный и лобно-затылочный размер). По полученным данным вычисляется вес ребенка;
- выявление возможных патологий развития плода;
- оценка размеров, зрелости, структуры и расположения плаценты;
- проведение допплерометрии – исследования маточно-плацентарного кровообращения и кровотока в аорте и среднемозговой артерии плода;
- оценка пуповины – возможно обнаружение обвития вокруг шеи плода, однако на этом сроке это не опасно, поскольку ребенок активно двигается и ситуация может разрешиться сама собой;
- оценка шейки матки. Нормальный размер – не менее 3 см. С приближением родов она укорачивается и сглаживается. Внутренний зев должен быть полностью закрыт. Нарушение этих параметров указывает на истмико-цервикальную недостаточность, требующую наложения швов на шейку матки или введения акушерского пессария.